Gedrag als voorspeller van dementie bij milde cognitieve problemen
Bouwstenen van dementiedetectie
Hoe oud zal jij zijn in 2030? En in 2050? De kans bestaat dat je op deze leeftijd te maken zal krijgen met verstrooidheid en geheugenklachten. En hoewel normale veroudering gepaard gaat met milde vergeetachtigheid zijn deze klachten niet altijd onschuldig. Bij één op de vijf volwassenen duiden ze namelijk op geheugenstoornissen die naar dementie kunnen leiden. Aangezien dementie een toenemend globaal probleem is wint het tijdig herkennen ervan aan belang. Enkele gekende risicofactoren zijn een hogere leeftijd, het vrouwelijke geslacht, een lager opleidingsniveau en een zwakke cognitieve testprestatie. Uit recent onderzoek blijkt echter dat ook gedrags- en psychologische veranderingen een risico kunnen vormen voor de ontwikkeling van dementie. Zo zou het optreden van onder andere depressie, angst en onverschilligheid de kans op het ontstaan van dementie vergroten bij ouderen die reeds cognitieve problemen ervaren. Om de individuen met het grootste risico op dementie te kunnen identificeren zijn dan ook zowel cognitieve als gedrags- en psychologische evaluaties nodig. Deze studie trachtte de rol van deze gedrags- en psychologische symptomen bloot te leggen aan de hand van een in de praktijk veelgebruikt instrument, de Neuropsychiatric Inventory Questionnaire (NPI-Q).
Wijzer worden van dossiers
Om de specifieke rol van deze symptomen te onderzoeken grepen we terug naar dossiers van oudere patiënten die tussen 2006 en 2013 een consultatie hadden gehad op het Daghospitaal Geriatrie van het Universitair Ziekenhuis Brussel. Deze patiënten kwamen daar terecht met klachten over het geheugen of andere cognitieve functies, en werden er vervolgens uitgebreid geëvalueerd. Ook gedrags- en psychologische evaluaties maakten deel uit van het testproces. Daarbij werden aan de hand van de NPI-Q volgende symptomen geëvalueerd: wanen, hallucinaties, agressie, depressie, angst, opgetogenheid, onverschilligheid, ontremming, prikkelbaarheid, doelloos repetitief gedrag, nachtelijk onrustig gedrag en veranderde eetlust/eetgedrag. Na registratie van al deze informatie registreerden we eveneens het proces dat de patiënten doorstaan hadden: waren hun geheugenklachten stabiel gebleven doorheen de tijd of waren deze klachten doorheen de tijd geëvolueerd naar ernstigere klachten die bij dementie pasten? Al deze verzamelde gegevens werden vervolgens statistisch geanalyseerd. Daarbij lag de focus op het achterhalen welke gegevens het best konden voorspellen wie van milde cognitieve klachten naar dementie zou evolueren.
Sterkste voorspellers zijn niet vaakst voorkomende symptomen
Uit de resultaten van de dossierstudie is gebleken dat meer dan vier op vijf patiënten met milde cognitieve klachten minstens één gedrags- of psychologisch symptoom vertoonde. Daarbij bleek bijna de helft van de bestudeerde patiënten prikkelbaar te zijn of depressieve gevoelens te hebben. Meer dan een derde van deze patiënten gedroeg zich al eens agressief of stelde moeilijk hanteerbaar gedrag. De minst voorkomende symptomen waren wanen, doelloos repetitief gedrag, opgetogenheid en hallucinaties. Deze bevinding was verwacht aangezien deze symptomen zich over het algemeen vaker voordoen bij dementie dan bij mildere cognitieve stoornissen. Figuur 1 geeft het voorkomen van elk van de gemeten symptomen weer.
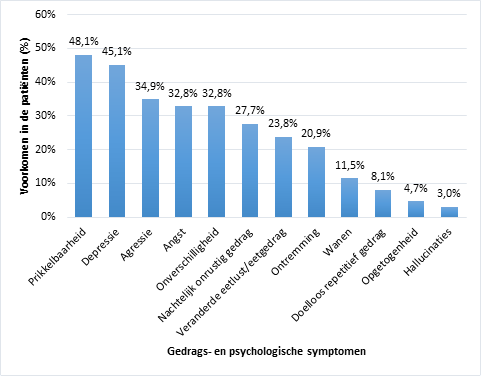
Figuur 1: Voorkomen van de gedrags- en psychologische symptomen bij de bestudeerde patiënten met milde cognitieve klachten
De symptomen die de ontwikkeling van dementie het best konden voorspellen waren onverschilligheid en nachtelijk onrustig gedrag. Een derde van de bestudeerde patiënten werd omschreven als onverschillig en minder geïnteresseerd dan voorheen. Deze mensen bleken bijna twee maal zoveel kans te hebben om dementie te ontwikkelen dan de patiënten zonder deze klachten. Iets minder dan een derde van de patiënten had wijzigingen in het slaap-waak-patroon, bijvoorbeeld door ’s nachts wakker te zijn, vroeg op te staan of regelmatig overdag te dutten. Deze patiënten hadden bijna drie maal zoveel kans om dementie te ontwikkelen dan de patiënten zonder slaap-waakstoornissen. Verder vonden we ook bevestiging voor leeftijd en zwakkere cognitieve testprestatie als belangrijke risicofactoren voor dementie.
Onderliggend ziekteproces
Hoe komt het dat onverschilligheid en slaap-waakstoornissen dementie kunnen voorspellen? En waarom zijn nu juist deze symptomen en niet de andere onderzochte symptomen voorspellend? Een van de mogelijke verklaringen is dat patiënten met deze symptomen als het ware reageren op het besef dat hun cognitieve gezondheid achteruit gaat. Zij zouden zich daardoor bijvoorbeeld onverschillig kunnen opstellen of juist door veelvuldig piekeren wakker kunnen liggen ’s nachts. Aangezien we echter geen voorspellende waarde vonden voor symptomen als depressie en angst lijkt deze verklaring echter weinig aannemelijk. Een beter passende verklaring is dat slaap-waakstoornissen en onverschilligheid signalen zijn van een onderliggend ziekteproces dat naar dementie evolueert. Hiervoor bestaan in de wetenschappelijke literatuur al enkele aanwijzingen. Vanuit dit perspectief kunnen onverschilligheid en slaap-waakstoornissen beschouwd worden als vroege alarmsignalen voor een negatief evoluerende toestand bij mensen die reeds milde cognitieve problemen ervaren.
Efficiëntere zorg voor hoog-risico patiënten
De bepaling van deze symptomen als voorspellers van dementie is belangrijk voor de klinische praktijk. Als deze slaap-waakstoornissen en onverschilligheid vroege alarmsignalen voor dementie zouden zijn dan kunnen patiënten met milde cognitieve problemen die deze symptomen vertonen beschouwd worden als diegenen met het meeste risico op dementie. Aangezien er nog geen oorzakelijke behandeling voor dementie bestaat zullen deze patiënten op deze manier aldus het best herkend worden en bijgevolg vroeger en beter ondersteund kunnen worden. En zo zal ook jij kunnen genieten van efficiëntere zorg voor cognitieve moeilijkheden, indien deze zich binnen tien, twintig of dertig jaar zouden voordoen.
Bibliografie
American Psychiatric Association. (2000). Diagnostic and statistical manual of mental disorders (4th
ed., text rev.). Washington, DC.
Andrade, C. & Radhakrishnan, R. 2009. The prevention and treatment of cognitive decline and
dementia: An overview of recent research on experimental treatments. Indian Journal of
Psychiatry, 51(1): 12–25.
Apostolova, L.G. & Cummings, J.L. 2008. Neuropsychiatric Manifestations in Mild Cognitive
Impairment: A Systematic Review of the Literature. Dementia and Geriatric Cognitive
Disorders, 25(2): 115–126.
Artero, S., Ancelin, M.-L., Portet, F., Dupuy, A., Berr, C., Dartigues, J.-F., Tzourio, C., Rouaud, O.,
Poncet, M., Pasquier, F., Auriacombe, S., Touchon, J. & Ritchie, K. 2008. Risk profiles for
mild cognitive impairment and progression to dementia are gender specific. Journal of
Neurology, Neurosurgery & Psychiatry, 79(9): 979–984.
Baumgart, M., Snyder, H.M., Carrillo, M.C., Fazio, S., Kim, H. & Johns, H. 2015. Summary of the
evidence on modifiable risk factors for cognitive decline and dementia: A population-based
perspective. Alzheimer’s & Dementia, 11(6): 718–726.
Brodaty, H., Connors, M.H., Ames, D., Woodward, M. & on behalf of the PRIME study group. 2014.
Progression from mild cognitive impairment to dementia: A 3-year longitudinal study.
Australian & New Zealand Journal of Psychiatry, 48(12): 1137–1142.
Clarke, D.E., Ko, J.Y., Lyketsos, C., Rebok, G.W. & Eaton, W.W. 2010. Apathy and cognitive and
functional decline in community-dwelling older adults: results from the Baltimore ECA
longitudinal study. International Psychogeriatrics, 22(05): 819–829.
Cooper, C., Sommerlad, A., Lyketsos, C.G. & Livingston, G. 2015. Modifiable predictors of dementia
in mild cognitive impairment: a systematic review and meta-analysis. The American Journal
of Psychiatry, 172(4): 323–334.
Cummings, J.L., Mega, M., Gray, K., Rosenberg-Thompson, S., Carusi, D.A. & Gornbein, J. 1994.
The Neuropsychiatric Inventory: comprehensive assessment of psychopathology in
dementia. Neurology, 44(12): 2308–2314.
De Roeck, E., Ponjaert-Kristoffersen, I., Bosmans, M., De Deyn, P.P., Engelborghs, S. & Dierckx, E.
2016. Are depressive symptoms in mild cognitive impairment predictive of conversion to
dementia? International Psychogeriatrics, 28(6): 921-928.
Dierckx, E., Engelborghs, S., De Raedt, R., De Deyn, P.P. & Ponjaert-Kristoffersen, I. 2007.
Differentiation between mild cognitive impairment, Alzheimer’s disease and depression by
means of cued recall. Psychological Medicine, 37(5): 747–755.
Donovan, N.J., Amariglio, R.E., Zoller, A.S., Rudel, R.K., Gomez-Isla, T., Blacker, D., Hyman, B.T., Locascio, J.J., Johnson, K.A., Sperling, R.A., Marshall, G.A. & Rentz, D.M. 2014. Subjective Cognitive Concerns and Neuropsychiatric Predictors of Progression to the Early Clinical Stages of Alzheimer Disease. The American Journal of Geriatric Psychiatry, 22(12): 1642–1651.
Edwards, E.R., Spira, A.P., Barnes, D.E. & Yaffe, K. 2009. Neuropsychiatric symptoms in mild cognitive impairment: differences by subtype and progression to dementia. International Journal of Geriatric Psychiatry, 24(7): 716–722.
Folstein, M.F., Folstein, S.E. & McHugh, P.R. 1975. Mini-mental state. Journal of Psychiatric Research, 12(3): 189–198.
Gallagher, D., Coen, R., Kilroy, D., Belinski, K., Bruce, I., Coakley, D., Walsh, B., Cunningham, C. & Lawlor, B.A. 2011. Anxiety and behavioural disturbance as markers of prodromal Alzheimer’s
disease in patients with mild cognitive impairment. International Journal of Geriatric Psychiatry, 26(2): 166–172.
Gallagher, D., Fischer, C.E. & Iaboni, A. 2017. Neuropsychiatric Symptoms in Mild Cognitive Impairment: An Update on Prevalence, Mechanisms, and Clinical Significance. The Canadian Journal of Psychiatry, 62(3): 161–169.
Geda, Y.E., Roberts, R.O., Knopman, D.S., Petersen, R.C., Christianson, T.J.H., Pankratz, V.S.,
Smith, G.E., Boeve, B.F., Ivnik, R.J., Tangalos, E.G. & Rocca, W.A. 2008. Prevalence of
Neuropsychiatric Symptoms in Mild Cognitive Impairment and Normal Cognitive Aging:
Population-Based Study. Archives of General Psychiatry, 65(10): 1193-1198.
Geda, Y.E., Roberts, R.O., Mielke, M.M., Knopman, D.S., Christianson, T.J.H., Pankratz, V.S., Boeve,
B.F., Tangalos, E.G., Petersen, R.C. & Rocca, W.A. 2014. Baseline Neuropsychiatric
Symptoms and the Risk of Incident Mild Cognitive Impairment: A Population-Based Study.
American Journal of Psychiatry, 171: 572-581.
Graf, C. 2008. The Lawton Instrumental Activities of Daily Living Scale: AJN, American Journal of
Nursing, 108(4): 52–62.
IBM Corp. Released 2017. IBM SPSS Statistics for Windows, Version 25.0. Armonk, NY: IBM Corp.
Kat, M.G., de Jonghe, J.F.M., Aalten, P., Kalisvaart, C.J., Dröes, R.M. & Verhey, F.R.J. 2002.
Neuropsychiatric symptoms of dementia: psychometric aspects of the Dutch
Neuropsychiatric Inventory (NPI). Tijdschrift Voor Gerontologie En Geriatrie, 33(4): 150–
155.
Katz, S. 1963. Studies of Illness in the Aged: The Index of ADL: A Standardized Measure of Biological
and Psychosocial Function. JAMA, 185(12): 914-919.
Kaufer, D.I., Cummings, J.L., Ketchel, P., Smith, V., MacMillan, A., Shelley, T., Lopez, O.L. &
DeKosky, S.T. 2000. Validation of the NPI-Q, a brief Clinical Form of the Neuropsychiatric
Inventory. The Journal of Neuropsychiatry and Clinical Neurosciences, 12(2): 233-239.
Kida, J., Yamashita, F., Kodama, C., Ikejima, C., Takahashi, S., Ota, M., Kiyotaka, N., Mizukami, K.
& Asada, T. 2009. Subtypes of MCI and their progression to particular types of dementia: a
community-based prospective neuro-imaging study. Alzheimer’s & dementia: the journal of
the Alzheimer's Association, 5(4): 11-12.
Kim, S.H., Kang, H.S., Kim, H.J., Ryu, H.J., Kim, M. young, Seo, S.W., Na, D.L. & Han, S.-H. 2013.
Neuropsychiatric predictors of conversion to dementia both in patients with amnestic mild
cognitive impairment and those with subcortical vascular MCI. Clinical Neurology and
Neurosurgery, 115(8): 1264–1270.
Kristman, V., Manno, M. & Côté, P. 2003. Loss to Follow-Up in Cohort Studies: How Much is Too
Much? European Journal of Epidemiology, 19(8): 751–760.
Lawton, M.P. & Brody, E.M. 1969. Assessment of older people: self-maintaining and instrumental
activities of daily living. The Gerontologist, 9(3): 179–186.
Lee, G.J., Lu, P.H., Hua, X., Lee, S., Wu, S., Nguyen, K., Teng, E., Leow, A.D., Jack, C.R., Toga,
A.W., Weiner, M.W., Bartzokis, G. & Thompson, P.M. 2012. Depressive Symptoms in Mild
Cognitive Impairment Predict Greater Atrophy in Alzheimer’s Disease-Related Regions.
Biological Psychiatry, 71(9): 814–821.
Leoutsakos, J.-M.S., Forrester, S.N., Lyketsos, C.G. & Smith, G.S. 2015. Latent Classes of
Neuropsychiatric Symptoms in NACC Controls and Conversion to Mild Cognitive Impairment
or Dementia. Journal of Alzheimer’s Disease, 48(2): 483–493.
Lindeboom, J., Schmand, B., Tulner, L., Walstra, G. & Jonker, C. 2002. Visual association test to
detect early dementia of the Alzheimer type. Journal of Neurology, Neurosurgery, and
Psychiatry, 73(2): 126–133.
Lopez, O.L., Becker, J.T., Chang, Y.-F., Sweet, R.A., DeKosky, S.T., Gach, M.H., Carmichael, O.T.,
McDade, E. & Kuller, L.H. 2012. Incidence of mild cognitive impairment in the Pittsburgh
Cardiovascular Health Study-Cognition Study. Neurology, 79(15): 1599–1606.
Lopez, O.L., Kuller, L.H., Becker, J.T., Dulberg, C., Sweet, R.A., Gach, H.M. & Dekosky, S.T. 2007.
Incidence of dementia in mild cognitive impairment in the cardiovascular health study
cognition study. Archives of Neurology, 64(3): 416–420.
Luck, T., Luppa, M., Angermeyer, M.C., Villringer, A., König, H.-H. & Riedel-Heller, S.G. 2011. Impact
of impairment in instrumental activities of daily living and mild cognitive impairment on time
to incident dementia: results of the Leipzig Longitudinal Study of the Aged. Psychological
Medicine, 41(05): 1087–1097.
Lyketsos, C.G., Carrillo, M.C., Ryan, J.M., Khachaturian, A.S., Trzepacz, P., Amatniek, J., Cedarbaum,
J., Brashear, R. & Miller, D.S. 2011. Neuropsychiatric symptoms in Alzheimer’s disease.
Alzheimer’s & dementia: the journal of the Alzheimer’s Association, 7(5): 532–539.
Lyketsos, C.G., Lopez, O., Jones, B., Fitzpatrick, A.L., Breitner, J. & DeKosky, S. 2002. Prevalence
of Neuropsychiatric Symptoms in Dementia and Mild Cognitive Impairment: Results From the
Cardiovascular Health Study. JAMA, 288(12): 1475-1483.
Mah, L., Binns, M.A. & Steffens, D.C. 2015. Anxiety Symptoms in Amnestic Mild Cognitive Impairment
Are Associated with Medial Temporal Atrophy and Predict Conversion to Alzheimer Disease.
The American Journal of Geriatric Psychiatry, 23(5): 466–476.
Modrego, P.J. & Ferrández, J. 2004. Depression in Patients With Mild Cognitive Impairment Increases
the Risk of Developing Dementia of Alzheimer Type. Archives of Neurology, 61: 1290-1293.
Monastero, R., Mangialasche, F., Camarda, C., Ercolani, S. & Camarda, R. 2009. A Systematic Review
of Neuropsychiatric Symptoms in Mild Cognitive Impairment. Journal of Alzheimer’s Disease,
18(1): 11–30.
Palmer, K., Berger, A.K., Monastero, R., Winblad, B., Bäckman, L. & Fratiglioni, L. 2007. Predictors
of progression from mild cognitive impairment to Alzheimer disease. Neurology, 68(19):
1596–1602.
Palmer, K., Di Iulio, F., Varsi, A.E., Gianni, W., Sancesario, G., Caltagirone, C. & Spalletta, G. 2010.
Neuropsychiatric predictors of progression from amnestic-mild cognitive impairment to
Alzheimer’s disease: the role of depression and apathy. Journal of Alzheimer’s disease,
20(1): 175–183.
Peters, M.E., Rosenberg, P.B., Steinberg, M., Norton, M.C., Welsh-Bohmer, K.A., Hayden, K.M.,
Breitner, J., Tschanz, J.T. & Lyketsos, C.G. 2013. Neuropsychiatric Symptoms as Risk Factors
for Progression From CIND to Dementia: The Cache County Study. The American Journal of
Geriatric Psychiatry, 21(11): 1116–1124.
Petersen, R.C. 2004. Mild cognitive impairment as a diagnostic entity. Journal of Internal Medicine,
256(3): 183–194.
Petersen, R.C., Stevens, J.C., Ganguli, M., Tangalos, E.G., Cummings, J.L. & DeKosky, S.T. 2001.
Practice parameter: early detection of dementia: mild cognitive impairment (an evidence-based review). Report of the Quality Standards Subcommittee of the American Academy of
Neurology. Neurology, 56(9): 1133–1142.
Pink, A., Stokin, G.B., Bartley, M.M., Roberts, R.O., Sochor, O., Machulda, M.M., Krell-Roesch, J.,
Knopman, D.S., Acosta, J.I., Christianson, T.K., Pankratz, V.S., Mielke, M.M., Petersen, R.C.
& Geda., Y.E. 2015. Neuropsychiatric symptoms, APOE e4, and the risk of incident dementia.
Neurology, 84: 935-943.
Ramakers, I.H.G.B., Visser, P.J., Aalten, P., Kester, A., Jolles, J. & Verhey, F.R.J. 2010. Affective
symptoms as predictors of Alzheimer’s disease in subjects with mild cognitive impairment: a
10-year follow-up study. Psychological Medicine, 40(7): 1193–1201.
Rodakowski, J., Saghafi, E., Butters, M.A. & Skidmore, E.R. 2015. Non-pharmacological interventions
for adults with mild cognitive impairment and early stage dementia: An updated scoping
review. Molecular Aspects of Medicine, 43–44: 38–53.
Rosenberg, P.B., Mielke, M.M., Appleby, B.S., Oh, E.S., Geda, Y.E. & Lyketsos, C.G. 2013. The
Association of Neuropsychiatric Symptoms in MCI with Incident Dementia and Alzheimer
Disease. The American Journal of Geriatric Psychiatry, 21(7): 685–695.
Roth, M., Tym, E., Mountjoy, C.Q., Huppert, F.A., Hendrie, H., Verma, S. & Goddard, R. 1986.
CAMDEX. A standardised instrument for the diagnosis of mental disorder in the elderly with
special reference to the early detection of dementia. The British Journal of Psychiatry, 149(6):
698–709.
Serrano, C.M., Dillon, C., Leis, A., Taragano, F.E. & Allegri, R.F. 2013. Mild cognitive impairment:
risk of dementia according to subtypes. Actas Espanolas De Psiquiatria, 41(6): 330–339.
Somme, J., Fernández-Martínez, M., Molano, A. & Zarranz, J.J. 2013. Neuropsychiatric symptoms
in amnestic mild cognitive impairment: increased risk and faster progression to dementia.
Current Alzheimer Research, 10(1): 86–94.
Teng, E., Lu, P.H. & Cummings, J.L. 2007. Neuropsychiatric Symptoms Are Associated with
Progression from Mild Cognitive Impairment to Alzheimer’s Disease. Dementia and Geriatric
Cognitive Disorders, 24(4): 253–259.
Tifratene, K., Robert, P., Metelkina, A., Pradier, C. & Dartigues, J.F. 2015. Progression of mild
cognitive impairment to dementia due to AD in clinical settings. Neurology, 85(4): 331–338.
Tschanz, J.T., Welsh-Bohmer, K.A., Lyketsos, C.G., Corcoran, C., Green, R.C., Hayden, K., Norton,
M.C., Zandi, P.P., Toone, L., West, N.A., Breitner, J.C.S. & the Cache County Investigators.
2006. Conversion to dementia from mild cognitive disorder: The Cache County Study.
Neurology, 67(2): 229–234.
Vicini Chilovi, B., Conti, M., Zanetti, M., Mazzù, I., Rozzini, L. & Padovani, A. 2009. Differential Impact
of Apathy and Depression in the Development of Dementia in Mild Cognitive Impairment
Patients. Dementia and Geriatric Cognitive Disorders, 27(4): 390–398.
Wadsworth, L.P., Lorius, N., Donovan, N.J., Locascio, J.J., Rentz, D.M., Johnson, K.A., Sperling, R.A.
& Marshall, G.A. 2012. Neuropsychiatric Symptoms and Global Functional Impairment along
the Alzheimer's Continuum. Dementia and Geriatric Cognitive Disorders, 34: 96–111.
Wallace, M. & Shelkey, M. 2007. Katz Index of Independence in Activities of Daily Living (ADL).
Urologic Nursing, 27(1): 93–94.
Winblad, B., Palmer, K., Kivipelto, M., Jelic, V., Fratiglioni, L., Wahlund, L.-O., Nordberg, A.,
Bäckman, L., Albert, M., Almkvist, O., Arai, H., Basun, H., Blennow, K., de Leon, M., DeCarli,
C., Erkinjuntti, T., Giacobini, E., Graff, C., Hardy, J., Jack, C., Jorm, A., Ritchie, K., van Duijn, C., Visser, P. & Petersen, R.C. 2004. Mild cognitive impairment--beyond controversies,
towards a consensus: report of the International Working Group on Mild Cognitive
Impairment. Journal of Internal Medicine, 256(3): 240–246.
Woodford, H.J. & George, J. 2007. Cognitive assessment in the elderly: a review of clinical methods.
QJM, 100(8): 469–484.
Yesavage, J.A., Brink, T.L., Rose, T.L., Lum, O., Huang, V., Adey, M. & Leirer, V.O. 1982.
Development and validation of a geriatric depression screening scale: A preliminary report.
Journal of Psychiatric Research, 17(1): 37–49.