Het IRIS-project: een digitale sprong naar een warme palliatieve thuiszorg

Pilootproject voor warme zorg op maat van de palliatieve thuispatiënt door gebruik te maken van een palliatief wachtsysteem in combinatie met een uniek multidisciplinair communicatieplatform.
Inleiding
“Leven toevoegen aan de dagen, waar vaak geen dagen meer kunnen worden toegevoegd aan het leven.” Daar draait palliatieve zorg om. Het doel is niet meer om de patiënten te genezen, maar wel om hen zoveel mogelijk levenskwaliteit te bieden. Hiervoor is een sterk ondersteunend team van cruciaal belang.
Meer en meer patiënten kiezen er bewust voor om thuis te sterven. Deze kwetsbare groep patiënten vraagt een groot engagement, ook buiten de werkuren. De huisarts is de spilfiguur voor het organiseren van deze zorg, samen met een team van zorgverleners. Door de groeiende aandacht voor een goede work-lifebalans van de hulpverleners, is er nood aan georganiseerde en gecoördineerde continuïteit van zorg. Tijdens de laatste dagen van het leven resulteert een gebrek aan communicatie vaak nog in onnodige ziekenhuisopnames.
Samen streven naar dezelfde zorgdoelen
Om een warme thuiszorg op maat te kunnen bieden, werd voor dit onderzoek het IRIS-project in het leven geroepen. Het bestaat uit een wachtsysteem van initieel 18 huisartsen in Berchem (Antwerpen), in nauwe samenwerking met verschillende thuisverplegingsploegen en Palliatieve Hulpverlening Antwerpen (PHA). Zo kan de patiënt of zijn familie te allen tijde, via de verpleging, een huisarts contacteren. Deze huisarts is steeds perfect op de hoogte van het dossier door een nieuw multidisciplinair communicatieplatform dat voor dit onderzoek ontworpen werd: het IRIS Palliatief Zorgdossier (IRIS PZ).
Het IRIS PZ zorgt ervoor dat de betrokken zorgverleners op elk moment up-to-date informatie hebben over de patiënt. Dit multidisciplinair communicatieplatform is uniek in België. Via een eenvoudig dagboek kan er vlot gecommuniceerd worden. Belangrijke meldingen worden automatisch via mail of SMS verzonden naar de betrokken partijen. Dankzij het IRIS PZ kunnen de zorgverleners samen streven naar een optimale zorg op maat van de patiënt en zijn familie.
Het IRIS-project – de combinatie van het regionaal wachtsysteem met het IRIS PZ – heeft gedurende 12 maanden als proefproject gedraaid. Data voor het onderzoek werden vergaard op verschillende manieren: er werden interviews afgenomen van familieleden van palliatieve patiënten, tussentijdse vragenlijsten werden rondgestuurd en er werd een evaluatievergadering georganiseerd met alle betrokken zorgverleners. Via o.a. usage tracking werd ook onderzoek gedaan naar het effectieve gebruik van het IRIS PZ.
‘IRIS brengt teams bij elkaar’
Semi-gestructureerde interviews (kwalitatieve evaluatie)
Het eerste luik, het nieuwe communicatieplatform IRIS PZ, werd zeer positief beoordeeld. Alle zorgverleners vonden het platform erg gebruiksvriendelijk: het zorgde voor een vlotte informatiedoorstroming en een verbetering van de kwaliteit van de palliatieve zorg. Alle zorgverleners zouden het dan ook aanraden aan hun collega’s. Tijdens de evaluatievergadering werd gezegd: “IRIS brengt teams bij elkaar”, “Dit is fantastisch. Hadden we dit maar altijd.”
Het aanmaken van een dossier werd door sommigen als belastend ervaren. Zij hopen dat dit in de toekomst gekoppeld kan worden aan het elektronisch medisch dossier (EMD) van de patiënten.
Het tweede luik, het palliatieve wachtsysteem, werd eerder wisselend beoordeeld door de huisartsen. De meesten vonden het fijn om de zorg voor hun palliatieve patiënten te delen met hun collega’s. Anderen beschouwden het als een extra belasting omdat ze vaker wachtdienst hadden.
De familie van palliatieve patiënten was zeer lovend over het IRIS-project. Het gaf hen een grote gemoedsrust te weten dat er steeds een huisarts bereikbaar was die het dossier kende. Daarnaast speelde ook een gevoel van veiligheid mee, omdat er steeds een ondersteunend team klaarstond om de patiënt en zijn familie te omringen met zorg op maat.
Vragenlijsten na overlijden (kwantitatieve evaluatie)
Gegevens werden verzameld over het aantal zorgverleners, het aantal patiënten en de gemiddelde inclusietijd ervan, de woonsituatie van de patiënten en het aantal dagboekmeldingen.
Tijdens de 12 maanden van dit onderzoek (mei 2017 - mei 2018) waren 84 zorgverleners en 48 patiënten actief in het IRIS-project. Er werden 379 dagboekmeldingen gemaakt door de zorgverleners.
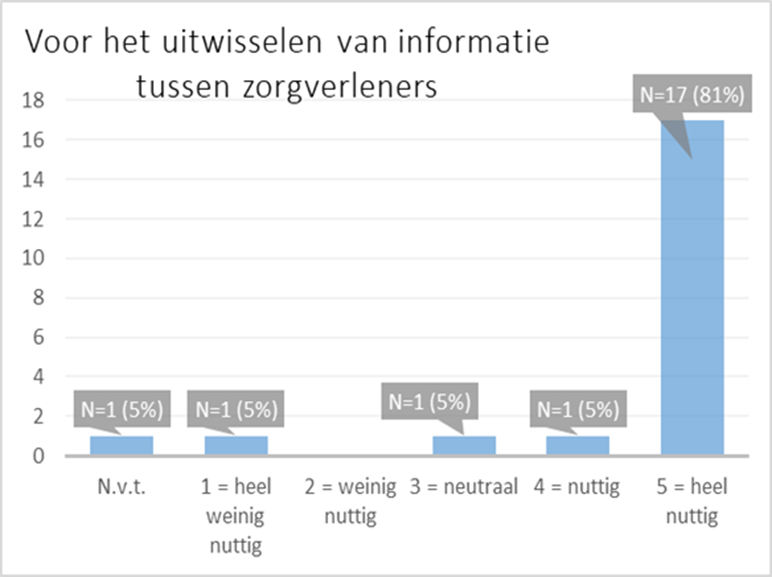
Gedurende een periode van 6 maanden werd de vragenlijst na het overlijden van een patiënt door de huisartsen 21 keer ingevuld. De vragenlijst peilde naar de evaluatie van het IRIS PZ op verschillende domeinen. 17 huisartsen (81%) vonden het IRIS PZ heel nuttig voor het leveren van kwaliteitsvolle zorg.
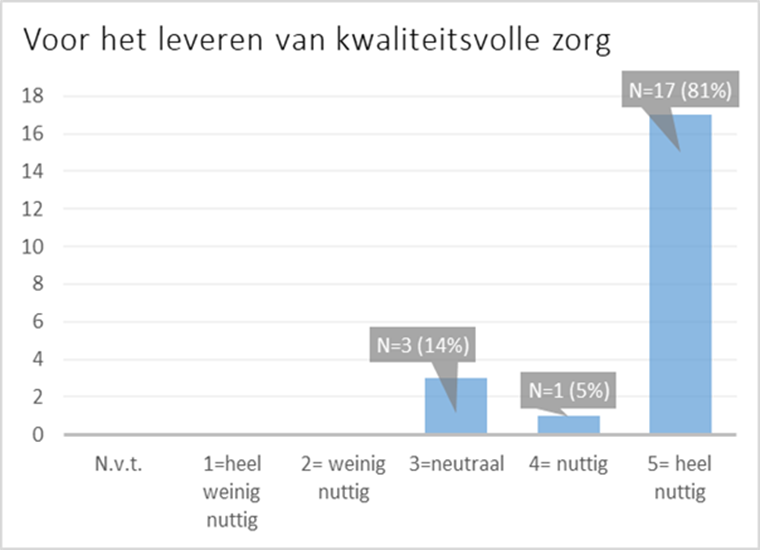
17 huisartsen (81%) vonden het IRIS PZ heel nuttig voor het uitwisselen van informatie tussen zorgverleners. Eén huisarts vond dit heel weinig nuttig. Hij noteerde als opmerking dat zijn patiënt slechts 10 uur in het IRIS PZ geïncludeerd was geweest.
19 huisartsen (90%) vonden het IRIS PZ heel nuttig voor het verzorgen van de continuïteit van zorg.

Verdere verspreiding in Vlaanderen
Het IRIS-project is gestart als een kleinschalig proefproject. Ondertussen verspreidt het zich verder in Vlaanderen en geniet het meer en meer interesse. Het gebruik is niet meer exclusief voor patiënten met palliatieve zorgnoden, maar wordt uitgebreid naar andere patiënten uit de eerste lijn. IRIS wordt gratis aangeboden aan hun hulpverleners. Verder is de integratie met o.a. eHealth en Vitalink in ontwikkeling, waardoor dit communicatieplatform nog makkelijker inzetbaar wordt. Ook een rechtstreekse integratie in de huisartsendossiers staat in de steigers. Het IRIS-project wil bij uitbreiding de transmurale communicatie tussen de huisarts en de arts-specialist op termijn verbeteren.
Besluit
Het delen van zorg voor palliatieve, terminale patiënten buiten de werkuren hangt af van meerdere individuele en praktijkgebonden factoren, zoals bv. het aantal palliatieve patiënten per jaar. Een regionaal wachtsysteem met 18 huisartsen is voor de deelnemende artsen aan dit project goed werkbaar. Toch geven de meesten de voorkeur aan een implementatie in het grotere geheel van de huisartsenwachtposten. Het blijft moeilijk om een goede balans te vinden tussen werklast en gepersonaliseerde zorg op maat.
Het IRIS-project heeft geleid tot een vruchtbare multidisciplinaire samenwerking tussen huisartsen, verpleegkundigen en PHA, en geeft een erg veilig en gerust gevoel aan zorgverleners en mantelzorgers. Verder onderzoek naar kwaliteitsvolle palliatieve zorg is een absolute must. Met het oog op interprofessionele communicatie is hiervoor via het innovatieve IRIS-project alvast het startschot gegeven.
Bibliografie
1. Van Uden CJ, Giesen PH, Metsemakers JF, Grol RP. Development of out-of-hours primary care by General Practitioners (GPs) in The Netherlands: From small-call rotations to large-scale GP cooperatives. Fam Med. 2006;38(8):565-569.
2. Gomes B, Calanzani N, Gysels M, Hall S, Higginson IJ. Heterogeneity and changes in preferences for dying at home: A systematic review. BMC Palliat Care. 2013; 12:7
3. Borgsteede SD, Deliens L, Beentjes B, Schellevis F, Stalman WA, Van Eijk JT et al. Symptoms in patients receiving palliative care: a study on patient-physician encounters in general practice. Palliat Med. 2007;21(5):417-423.
4. Meeussen K, Van den Block L, Bossuyt N, Bilsen J, Echteld M, Van Casteren V et al. GPs’ awareness of patients’ preference for place of death. Br J Gen Pract. 2009;59(566):665-670.
5. Aspinal F, Hughes R, Dunckley M, Addington-Hall J. What is important to measure in the last months and weeks of life?: A modified nominal group study. Int J Nurs Stud. 2006;43(4):393-403.
6. De Moitié E. Continuïteit in de palliatieve thuiszorg door de huisarts : organisatie van palliatieve zorg na de werkuren. KU Leuven. 2012. Beschikbaar via: http://www.icho-info.be/masterproefpdf/thesis/%7Bf1ce98d7-450f-5e77-510….
7. Decamps S. Ervaringen van Mantelzorgers Met Palliatieve Thuiszorg, Zoals Deze Verzorgd Wordt Door de Huisarts. KU Leuven. 2012. Beschibaar via: http://www.icho-info.be/masterproefpdf/thesis/%7Bb7039723-f720-5baa-bac…
8. Ellershaw J, Ward C. Care of the dying patient: the last hours or days of life. BMJ. 2003. 326(7379): 30–34
9. Van Bragt J, De Lepeleire J. Huisartsen in een Programma Palliatieve Zorg (HIPP): Continuïteit, palliatieve zorgen en huisartsgeneeskunde. 2008. Beschikbaar via: https://www.kuleuven.be/itol/Continuiteit.pdf
10. Costa V. The determinants of place of death: an evidence-based analysis. Ont Health Technol Assess Ser (Internet). 2014; 14(16):1–78. Beschikbaar via: http://www.hqontario.ca/evidence/publications-and-ohtac-recommendations…
11. De Roo ML, Miccinesi G, Onwuteaka-Philipsen BD, Van Den Noortgate N, Van den Block L, Bonacchi A et al. Actual and Preferred Place of Death of Home-Dwelling Patients in Four European Countries: Making Sense of Quality Indicators. PLoS One. 2014;9(4): e93762
12. Gomes B, Calanzani N, Curiale V, McCrone P, Higginson IJ. Effectiveness and cost-effectiveness of home palliative care services for adults with advanced illness and their caregivers. Cochrane Database Syst Rev. June 2013.
13. Pivodic L, Pardon K, Morin L, Addington-Hall J, Miccinesi G, Cardenas-Turanzas M et al. Place of death in the population dying from diseases indicative of palliative care need: a cross-national population-level study in 14 countries. J Epidemiol Community Health. 2016;70(1):17-24.
14. Van den Block L, Ko W, Miccinesi G, Moreels S, Donker GA, Onwuteaka-Philipsen B et al. Final transitions to place of death: patients and families wishes. J Public Health (Oxf). 2017 Dec 1;39(4):e302-e311
15. Pivodic L, Pardon K, Miccinesi G, Vega Alonso T, Moreels S, Donker GA et al. Hospitalisations at the end of life in four European countries: a population-based study via epidemiological surveillance networks. J Epidemiol Community Health. 2016;70(5):430-436.
16. Cohen J, Houttekier D, Onwuteaka-Philipsen B, Miccinesi G, Addington-Hall J, Kaasa S et al. Which Patients With Cancer Die at Home? A Study of Six European Countries Using Death Certificate Data. J Clin Oncol. 2010;28(13):2267-2273.
17. King N, Thomas K, Bell D. An out-of-hours protocol for community palliative care: practitioners’ perspectives. Int J Palliat Nurs. 2003;9(7):277-282.
18. Schweitzer B, Blankenstein N, Slort W, Knol DL, Deliens L, Van Der Horst H. Writing information transfers for out-of-hours palliative care: a controlled trial among GPs. Scand J Prim Health Care. 2016;34(2):186-195.
19. Schweitzer B, Blankenstein N, Deliens L. Overdrachten in de palliatieve zorg aan de huisartsenpost. Huisarts en Wetenschap. 2011;4(8):422-426.
20. Ali AA, Adam R, Taylor D, Murchie P. Use of a structured palliative care summary in patients with established cancer is associated with reduced hospital admissions by out-of-hours general practitioners in Grampian. BMJ Support Palliat Care. 2013;3(4):452-455.
21. Craig J, Morris L, Cameron J, Setters J, Varley D, Lay A et al. An evaluation of the impact of the key information summary on GPs and out-of-hours clinicians in NHS Scotland. Scott Med J. 2015;60(3):126-131.
22. Schweitzer BP, Blankenstein N, Deliens L, van der Horst H. Out-of-hours palliative care provided by GP co-operatives: availability, content and effect of transferred information. BMC Palliat Care. 2009; 8:17.
23. Schweitzer B. Palliatieve zorg buiten kantooruren. Huisarts en Wetenschap. 2013;56(10):502-505.
25. 'Gold Standards Framework’. www.goldstandardsframework.org.uk/.
26. van der Plas AG, Hagens M, Pasman HRW, Schweitzer B, Duijsters M, Onwuteaka-Philipsen BD. PaTz groups for primary palliative care: reinventing cooperation between general practitioners and district nurses in palliative care: an evaluation study combining data from focus groups and a questionnaire. BMC Fam Pract. 2014;15(1):14.
27. van der Plas AG, Pasman HRW, Schweitzer B, Onwuteaka-Philipsen BD. Improving palliative care provision in primary care: a pre- and post-survey evaluation among PaTz groups. Br J Gen Pract. March 2018.
28. Standaart A, van Wijngaarden J. Een Palliatieve Dienst in de Huisartsenpost; Verslag van Een Evaluatie Onderzoek van de PZ Dienst in Nieuwe Waterweg Noord.; 2015. Beschikbaar via: http://www.netwerkpalliatievezorg.nl/Portals/93/documenten/zorgmodule%2…
29. Lau F, Downing GM, Lesperance M, Shaw J, Kuziemsky C. Use of Palliative Performance Scale in End-of-Life Prognostication. J Palliat Med. 2006;9(5):1066-1075.
30. Harrold J, Rickerson E, Carroll JT, McGrath J, Morales K, Kapo J et al. Is the Palliative Performance Scale a Useful Predictor of Mortality in a Heterogeneous Hospice Population? J Palliat Med. 2005;8(3):503-509.
31. Head B, Ritchie CS, Smoot TM. Prognostication in Hospice Care: Can the Palliative Performance Scale Help? J Palliat Med. 2005;8(3):492-502.
32. PaTz Portal. Beschikbaar via: http://www.netwerkpalliatievezorg.nl/rotterdam/Zorgverleners/Palliatiev….
33. Waterfield J, Sim J. Clinical assessment of pain by the visual analoge scale. Brit J Ther Rehabil. 1996:3:94-8.
34. Wilsverklaring LEIF. Beschikbaar via: http://leif.be/voorafgaande-zorgplanning/.