De patiëntenbeleving van een gespecialiseerde halitoseconsultatie
Halitosepatiënten vormen een uitdaging voor de tandheelkundige practicus. In deze studie werd de patiëntenbeleving onderzocht betreffende de halitoseconsultatie in het UZ Leuven (UZL). Dit retrospectief onderzoek is gebaseerd op een enquête die begin 2018 verstuurd werd naar alle patiënten die de halitosekliniek consulteerden tussen januari 2016 en juli 2017.
De consultatie bouwt op actuele internationale richtlijnen en recente literatuur, waardoor de resultaten van dit onderzoek als representatief beschouwd worden voor de patiëntenpopulatie. Ondanks jarenlange ervaring en een up-to-date behandelingsstrategie blijkt echter dat een belangrijk deel van de patiënten sceptisch staat tegenover de rol van de orale problematiek in het ontstaan van slechte ademgeur. Het is dus belangrijk om op zoek te gaan naar nieuwe communicatiestrategieën om halitosepatiënten een beter inzicht te geven in hun ziektebeeld.
- Inleiding
Om halitosepatiënten te helpen, richtte men in 1994 een multidisciplinaire raadpleging op. Sindsdien werd het protocol meermaals aangepast om up-to-date te blijven. Niettegenstaande de lange ervaring, werd de patiëntenbeleving van de consultatie nog niet eerder in kaart gebracht.
-
- Het verloop van de halitose consultatie in UZ Leuven:
In het UZL maakt men gebruik van verschillende methodes om halitose te detecteren en geïndividualiseerd advies te geven.
- Voor de consultatie tracht men fysiologische oorzaken van halitose uit te sluiten. (1, 2). Een vragenlijst wordt polst naar gewoontes en levensstijl (tandenpoetsen, hoeveelheid gedronken water, roken) en wordt bij aanvang van de consultatie overlopen.
- Vervolgens voert men enkele subjectieve onderzoeksmethodes uit: de organoleptische score (2) en de Kim –methode (3).
- Omwille van de subjectiviteit van voorgaande, vindt eveneens een diagnostische methode plaats d.m.v. gas-chromathografische toestellen (4,5).In het UZL worden een “Halimeter” en “OralChroma” gebruikt. De Halimeter laat toe snel de aanwezigheid van de halitose objectief vast te stellen, terwijl de Oral Chroma mogelijke onderliggende oorzaken aan het licht brengt.
- Een grondig mondonderzoek (incl. DPSI) vindt plaats, inclusief analyse van tonganatomie en microbiologie van het tongbeslag.
- Materiaal en methoden
- Enquête en methodes
In de vragen van de enquête werd gepoogd om informatie over de volgende criteria te verkrijgen: psychologische toestand voor en na; aangeraden behandelingen; opvolging van het advies; effect op het persoonlijk leven; bezorgdheid over de ademgeur en de globale tevredenheid over de consultatie. Op 9 vragen kon gekozen worden van ‘helemaal niet akkoord’ tot ‘helemaal akkoord’, 1 vraag was een meerkeuzevraag. De vragenlijst is als bijlage toegevoegd.
Het studieprotocol werd goedgekeurd door de ethische commissie van het UZL en de anonimiteit van de deelnemers werd gerespecteerd.
De Chi-kwadraat test werd gebruikt om de gepaarde gegevens van vragen 1 en 7 (of de patiënt zich zorgen maakte over de ademgeur voor en na de consultatie) en vragen 2 en 8 (in welke mate wordt de patiënt zijn sociaal leven beïnvloed door halitose, voor en na de consultatie) te vergelijken.
- Resultaten
Hier bespreken we kort de resultaten per vraag. Voor een uitgebreide bespreking verwijzen we naar 6.
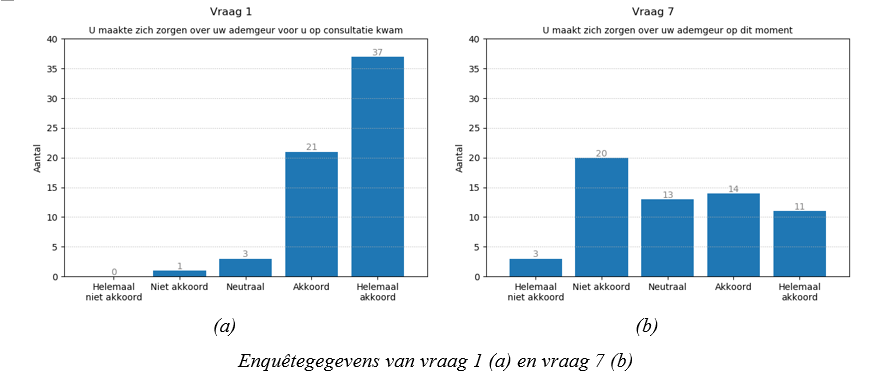
- Vraag 1 toont dat men zich vooraf grote zorgen maakte omtrent de ademgeur. Na de consultatie zijn de antwoorden gespreid. Gemiddeld genomen is een verbetering waarneembaar, wat d.m.v. de Chi-kwadraat test ook werd aangetoond (p-waarde <0,00001). De consultatie kan als effectief beschouwd worden.
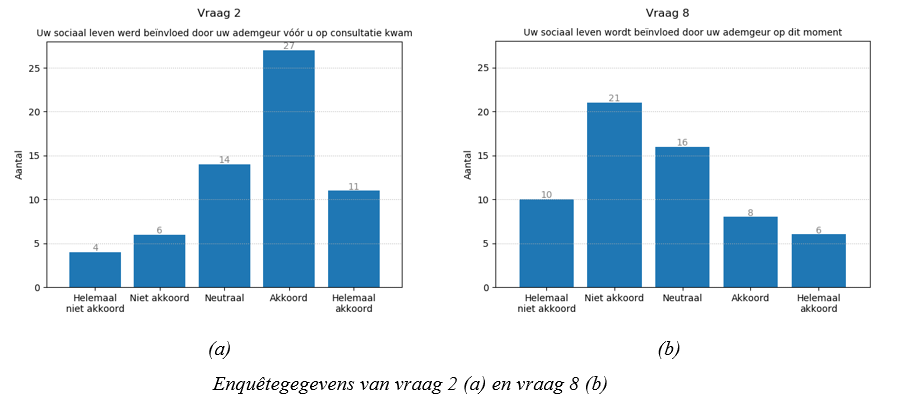
- Het aandeel patiënten wiens sociaal leven beïnvloed werd door halitose daalde na de consultatie significant (p-waarde = 0,00014).
- Men volgde het advies over het aanpassen van dagelijkse mondhygiëne (incl. tongpotsen) (>80%), terwijl het advies rond aanpassing van de levensstijl slechts door 1/3 vermeld werd. Tijdens de consultatie moet de tandarts daarom meer benadrukken dat het verminderen van halitose een combinatie is van meerdere gedragswijzigingen.
- Men getuigt het advies te hebben opgevolgd (92% gaat akkoord). Ongeveer 20% zegt echter niet meer tijd te spenderen aan het voorkomen van slechte ademgeur.
- 60% getuigt weinig tot geen last meer te hebben van halitose.
- De grote meerderheid was tevreden of heel tevreden met alle aspecten van de consultatie.
Ongeveer 10% van de geënquêteerden merkte op dat de consultatie weinig nut had aangezien de voornaamste oorzaak aan de maag ligt. Dit wijst op een miskende etiologie. Een brochure zou de uitleg kunnen ondersteunen d.m.v. een beknopte etiologie en behandeling, en kan leiden tot een beter begrip van de instructies en verhoogde motivatie.
-
- Wisselwerking van de vragen
- Personen die geen last meer hebben van halitose zijn ook tevreden over de consultatie en omgekeerd. Er is een duidelijk verband tussen tevredenheid van de consultatie en succes van de behandeling.
- Patiënten die minder tevreden waren met de consultatie blijken ook niet meer tijd te besteden aan hun mondhygiëne.
- Er werd een direct verband vastgesteld tussen last hebben van halitose en zich zorgen maken over slechte ademgeur.
- Discussie
Ondanks de beperkte power van de studie werden een aantal belangrijke punten aangetoond. De effectiviteit van de halitose consultatie werd bewezen onder andere d.m.v de Chi-kwadraat test.
Er werd vastgesteld dat patiënten meer aandacht besteden aan de mondhygiëne. Meer dan 80% van de deelnemers ontdekten het poetsen van de tong. Hoewel er een drastische verbetering merkbaar is aan de mondhygiëne, negeert de meerderheid het advies over de noodzaak van levensstijlaanpassingen. Dit wijst mogelijks op het hebben van weinig aandacht tijdens de consultatie, gebrekkige motivatie, of het te weinig benadrukken van het belang van de levensstijlaanpassingen. Het drinken van meer water is een verandering die een zekere mate van motivatie vraagt.
Bovendien schrijft 10% patiënten bij de opmerkingen dat halitose niets te maken heeft met de mond maar wel met de maag. Doordoor: miskent men het nut van een goede mondhygiëne, met slechte opvolging en op zijn beurt verlies van motivatie en persisterende halitose tot gevolg.
Een infobrochure ter ondersteuning van de consultatie, met uitleg over de etiologie, zou hier nuttig kunnen zijn. Hiermee kan het verstrekte advies en motivatie snel opgefrist worden en bovenvermelde vicieuze cirkel worden doorbroken.
In het algemeen is de meerderheid van de patiënten tevreden. Er werd vastgesteld dat de tevredenheid van de consultatie een sterke omgekeerde correlatie heeft met het hebben van halitose. Tevredenheid met de consultatie zou de motivatie voor een goede mondhygiëne en het strikt nastreven van het advies sterk verhogen. De kwaliteit van de consultatie en het leggen van een persoonlijk verband is dus van uiterst belang voor het behalen van goede resultaten.
Het hebben van halitose is sterk gerelateerd aan het zich er zorgen over maken en aan een verstoord sociaal leven. Dit benadrukt de subjectiviteit van het hebben van halitose en de fragiliteit van de diagnose. Halitose blijft sowieso subjectief. Vaak kan dit een ingebeeld probleem zijn als men problemen in de communicatie verklaart door het hebben van halitose, de zgn. niet-genuine halitose.
Bibliografie
[1] UZ Leuven, “Infobrochure halitose – tandheelkunde.” UZ Leuven, 2010.
[2] J. Greenman, P. Lenton, R. Seemann, and S. Nachnani, “Organoleptic assessment of halitosis for dental professionals - General recommendations,” J. Breath Res., vol. 8, no. 1, 2014.
[3] I. Laleman, J. Dadamio, S. De Geest, C. Dekeyser, and M. Quirynen, “Instrumental assessment of halitosis for the general dental practitioner,” J. Breath Res., vol. 8, no. 1, 2014.
[4] R. Seemann, M. Bizhang, C. Djamchidi, A. Kage, and S. Nachnani, “The proportion of pseudo-halitosis patients in a multidisciplinary breath malodour consultation,” Int. Dent. J., vol. 56, no. 2, pp. 77–81, 2006.
[5] D.-J. Kim, J.-Y. Lee, H.-S. Kho, J.-W. Chung, H.-K. Park, and Y.-K. Kim, “A New Organoleptic Testing Method for Evaluating Halitosis,” J. Periodontol., vol. 80, no. 1, pp. 93–97, 2009.
[6] T. Takeshita et al., “Relationship between oral malodor and the global composition of indigenous bacterial populations in saliva,” Appl. Environ. Microbiol., vol. 76, no. 9, pp. 2806–2814, 2010.
[7] S. R. Porter and C. Scully, “Oral malodour (halitosis),” Br. Med. J., vol. 333, no. 7569, pp. 632–635, 2006.
[8] D. E. Slot, S. De Geest, F. A. Van Der Weijden, and M. Quirynen, “Treatment of oral malodour. Medium-term efficacy of mechanical and/or chemical agents: A systematic review,” J. Clin. Periodontol., vol. 42, no. S16, pp. S303–S316, 2015.
[9] T. Blom, D. Slot, M. Quirynen, and G. Van der Weijden, “The effect of mouthrinses on oral malodor: a systematic review,” Int. J. Dent. Hyg., vol. 10, no. 3, pp. 209–222, 2012.
[10] T. L. Outhouse, Al-Alawi R., Z. Fedorowicz, and K. JV, “Tongue scraping for treating halitosis.,” Cochrane Database Syst Rev Online, no. April 19, 2006.
[11] Z. Fedorowicz, H. Aljufairi, M. Nasser, T. L. Outhouse, and V. Pedrazzi, “Mouthrinses for the treatment of halitosis,” Cochrane Database Syst. Rev., vol. 2016, no. 5, 2016.
[12] K. Yaegaki, J. M. Coil, and C. Frcd, “Treatment of Halitosis ; Clinical Perspectives ( Examen , classification et traitement de la mauvaise haleine : perspectives cliniques ),” vol. 66, pp. 257–261, 2000.
[13] R. Seemann et al., “Halitosis management by the general dental practitioner - Results of an international consensus workshop,” J. Breath Res., vol. 8, no. 1, 2014.
[14] J. R. Cortelli, M. Dourado, S. Barbosa, and M. A. Westphal, “Halitosis: a review of associated factors and therapeutic approach,” Oral Heal. Braz Oral Res Braz Oral Res, vol. 442222, no. 1, pp. 44–5444, 2008.
[15] M. K. Nakhleh, M. Quatredeniers, and H. Haick, “Detection of halitosis in breath : Between the past , present , and future,” no. June 2017, pp. 685–695, 2018.
[16] M. Quirynen et al., “Characteristics of 2000 patients who visited a halitosis clinic,” J. Clin. Periodontol., vol. 36, no. 11, pp. 970–975, 2009.
[17] V. I. Haraszthy et al., “Identification of oral bacterial species associated with halitosis,” J. Am. Dent. Assoc., vol. 138, no. 8, pp. 1113–1120, 2007.
[18] W. Eg and C. Periodontol, “Intra- and extra-oral halitosis : finding of a new form of extra-oral blood-borne halitosis caused by dimethyl sulphide,” pp. 748–755, 2007.
[19] T. Farzeen, “Halitosis and Periodontal Diseases,” no. September, 2015.
[20] M. Fujimura et al., “Oral malodorous compound activates mitochondrial pathway inducing apoptosis in human gingival fibroblasts,” Clin. Oral Investig., vol. 14, no. 4, pp. 367–373, 2010.
[21] T. Imai, H. Ii, K. Yaegaki, T. Murata, T. Sato, and T. Kamoda, “Oral Malodorous Compound Inhibits Osteoblast Proliferation,” J. Periodontol., vol. 80, no. 12, pp. 2028–2034, 2009.
[22] J. T. P.Johson, K. Yaegaki, “Effect of methyl mercaptan on synthesis and degradation of collagen,” pp. 323–329, 1996.
[23] W. Ng and J. Tonzetich, “Effect of Hydrogen Sulfide and Methyl Mercaptan on the Permeability of Oral Mucosa,” J. Dent. Res., vol. 63, no. 7, pp. 994–997, 1984.
[24] J. Tonzetich, “Effect of volatile sulphur compounds on periodontal tissues and cellular metabolism: an overview.,” in Bad Breath, A Multidisciplinary Approach, 1st ed., D. van Steenberghe and M. Rosenberg, Eds. Leuven: Leuven University Press, 1996, pp. 79–91.
[25] W. J. Loesche and C. Kazor, “Microbiology and treatment of halitosis,” Periodontol. 2000, vol. 28, pp. 256–279, 2002.
[26] A. Rokn, H. Aslroosta, S. Akbari, H. Najafi, F. Zayeri, and K. Hashemi, “Prevalence of peri-implantitis in patients not participating in well-designed supportive periodontal treatments: a cross-sectional study,” Clin. Oral Implants Res., vol. 28, no. 3, pp. 314–319, 2017.
[27] S. M. Wåler, “On the transformation of sulfur-containing amino acids and peptides to Volatile Sulfur Compounds (VSC) in the human mouth,” Eur. J. Oral Sci., vol. 105, no. 5, pp. 534–537, 1997.
[28] S. K. Yaegaki K, “Volatile sulfur compounds in mouth air from clinically healthy subjects and patients with periodontal disease.” J Periodontal Res, 1992.
[29] C. M. L. Bollen and T. Beikler, “Halitosis: the multidisciplinary approach,” Int. J. Oral Sci., vol. 4, no. 2, pp. 55–63, 2012.
[30] K. Yaegaki, “Oral malodor and periodontal disease,” in Bad Breath: Research Perspectives, 1995, pp. 87–108.
[31] M. Allers et al., “Measurement of exhaled volatile organic compounds from patients with chronic obstructive pulmonary disease (COPD) using closed gas loop GC-IMS and GC-APCI-MS,” J. Breath Res., vol. 10, no. 2, p. 26004, 2016.
[32] K. E. Pijls et al., “A profile of volatile organic compounds in exhaled air as a potential non-invasive biomarker for liver cirrhosis,” Sci. Rep., vol. 6, no. January, pp. 1–8, 2016.
[33] H. Haick and S. Cohen-Kaminsky, “Detecting lung infections in breathprints: Empty promise or next generation diagnosis of infections,” Eur. Respir. J., vol. 45, no. 1, pp. 21–24, 2015.
[34] M. Ferguson, M. Aydin, and J. Mickel, “Halitosis and the tonsils: A review of management,” Otolaryngol. - Head Neck Surg. (United States), vol. 151, no. 4, pp. 567–574, 2014.
[35] M. Aydin, C. Bollen, and M. Ozen, “Diagnostic value of halitosis examination methods,” in Compendium of Continuing Education in Dentistry, 37, 2016, pp. 174–178.
[36] M. Petrini, P. Trentini, M. Ferrante, L. D’Alessandro, and G. Spoto, “Spectrophotometric assessment of salivary β-galactosidases in halitosis,” J. Breath Res., vol. 6, no. 2, pp. 2–7, 2012.
[37] M. K. Nakhleh et al., “Diagnosis and Classification of 17 Diseases from 1404 Subjects via Pattern Analysis of Exhaled Molecules,” ACS Nano, vol. 11, no. 1, pp. 112–125, 2017.
[38] B. Vandekerckhove et al., “Clinical reliability of non-organoleptic oral malodour measurements,” J. Clin. Periodontol., vol. 36, no. 11, pp. 964–969, 2009.
[39] Y. Y. Broza, P. Mochalski, V. Ruzsanyi, A. Amann, and H. Haick, “Hybrid Volatolomics and Disease Detection,” Angew. Chemie - Int. Ed., vol. 54, no. 38, pp. 11036–11048, 2015.
[40] M. Rosenberg and C. A. G. McCulloch, “Measurement of Oral Malodor: Current Methods and Future Prospects,” J. Periodontol., vol. 63, no. 9, pp. 776–782, 1992.
[41] U. Kapoor, G. Sharma, M. Juneja, and A. Nagpal, “Halitosis : Current concepts on etiology , diagnosis and management,” pp. 292–300, 2016.
[42] K. Yaegaki and K. Sanada, “Biochemical and clinical factors influencing oral malodor in periodontal patients.,” J. Periodontol., vol. 63, no. 9, pp. 783–789, 1992.
[43] A. M. W. T. Van Den Broek, L. Feenstra, and C. De Baat, “A review of the current literature on management of halitosis,” Oral Dis., vol. 14, no. 1, pp. 30–39, 2008.
[44] M. Quirynen, H. Zhao, and D. van Steenberghe, “Review of the treatment strategies for oral malodour,” Clin. Oral Investig., vol. 6, no. 1, pp. 1–10, 2002.
[45] M. Quirynen et al., “The Impact of Periodontal Therapy and the Adjunctive Effect of Antiseptics on Breath Odor-Related Outcome Variables: A Double-Blind Randomized Study,” J. Periodontol., vol. 76, no. 5, pp. 705–712, 2005.
[46] A. C. Donaldson et al., “Microbiological culture analysis of the tongue anaerobic microflora in subjects with and without halitosis,” Oral Dis., vol. 11, no. SUPPL. 1, pp. 61–63, 2005.
[47] M. P. Riggio et al., “Molecular identification of bacteria on the tongue dorsum of subjects with and without halitosis,” Oral Dis., vol. 14, no. 3, pp. 251–258, 2008.
[48] S. Mantilla Gómez et al., “Tongue coating and salivary bacterial counts in healthy/gingivitis subjects and periodontitis patients,” J. Clin. Periodontol., vol. 28, no. 10, pp. 970–978, 2001.
[49] E. G. Winkel, S. Roldán, A. J. Van Winkelhoff, D. Herrera, and M. Sanz, “Clinical effects of a new mouthrinse containing chlorhexidine, cetylpyridinium chloride and zinc-lactate on oral halitosis,” J. Clin. Periodontol., vol. 30, no. 4, pp. 300–306, 2003.
[50] S. Roldán, D. Herrera, A. O’Connor, I. González, and M. Sanz, “A Combined Therapeutic Approach to Manage Oral Halitosis: A 3-Month Prospective Case Series,” J. Periodontol., vol. 76, no. 6, pp. 1025–1033, 2005.
[51] S. Farrell, R. A. Baker, M. Somogyi-Mann, J. J. Witt, and R. W. Gerlach, “Oral malodor reduction by a combination of chemotherapeutical and mechanical treatments,” Clin. Oral Investig., vol. 10, no. 2, pp. 157–163, 2006.
[52] M. Faveri, M. F. Hayacibara, G. C. Pupio, J. A. Cury, C. O. Tsuzuki, and R. M. Hayacibara, “A cross-over study on the effect of various therapeutic approaches to morning breath odour,” J. Clin. Periodontol., vol. 33, no. 8, pp. 555–560, 2006.
[53] S. Roldan, D. Herrera, and M. Sanz, “Biofilms and the tongue: therapeutical approaches for the control of halitosis,” Clin. Oral Investig., vol. 7, no. 4, pp. 189–197, 2003.
[54] Y. P. Krespi, M. G. Shrime, and A. Kacker, “The relationship between oral malodor and volatile sulfur compound-producing bacteria,” Otolaryngol. - Head Neck Surg., vol. 135, no. 5, pp. 671–676, 2006.
[55] V. T. M, J. Dadamio, W. Coucke, and Q. M. Tongue, “Tongue coating : related factors,” pp. 180–185, 2013.
[56] W. Eg, D. Herrera, M. Sanz, and V. W. Aj, “The effects of a new mouthrinse containing chlorhexidine , cetylpyridinium chloride and zinc lactate on the microflora of oral halitosis patients : a dual-centre ,” pp. 427–434, 2003.
[57] R. Seemann, A. Kison, M. Bizhang, and S. Zimmer, “Effectiveness of mechanical tongue cleaning on oral levels of volatile sulfur compounds,” J. Am. Dent. Assoc., vol. 132, no. 9, pp. 1263–1267, 2001.