GEBRUIK VAN VALRISICO VERHOGENDE GENEESMIDDELEN, EEN RETROSPECTIEF ONDERZOEK MET FOCUS OP PSYCHOFARMACA BIJ PATIËNTEN OPGENOMEN VIA DE SPOEDAFDELING
Achtergrond en objectieven
Valpartijen bij ouderen verdienen bijzondere aandacht binnen de gezondheidszorg omwille van de hoge prevalentie, valgerelateerde fracturen, een verminderde levenskwaliteit, het verhoogd aantal ziekenhuisopnames alsook de toename van de kosten in de gezondheidszorg. Bepaalde klassen van geneesmiddelen worden in verband gebracht met een verhoogd risico op vallen en worden daarom FRIDs of valrisico verhogende geneesmiddelen (fall-risk increasing drugs) genoemd. Geneesmiddelen die ingrijpen op het centraal zenuwstelsel (antidepressiva, benzodiazepines, antipsychotica, opiaten en anti-epileptica) zijn één van de belangrijkste klassen behorend tot de FRIDs. [1-2] Deze geneesmiddelen worden vaak voorgeschreven bij ouderen. Ongeveer 60% van de ouderen die in het ziekenhuis worden opgenomen vanwege een val gebruiken één of meerdere FRIDs. [2]
Ook geneesmiddelen met anticholinerge en sederende eigenschappen alsook geneesmiddelen met risico op orthostatische hypotensie (OH) worden positief geassocieerd met een valrisico. Anticholinerge en sedatieve geneesmiddelen kunnen worden gescoord in functie van hun anticholinerge en sederende eigenschappen waarna de totale score een inschatting kan geven van het risico voor het ontwikkelen van bijwerkingen zoals vallen. [3-5]
Het identificeren van deze klasse geneesmiddelen alsook het oordeelkundig evalueren van de geneesmiddelentherapie is een essentieel onderdeel van een multidisciplinair valrisico-management. Onder meer is het afbouwen van het gebruik van FRIDs een mogelijke doeltreffende interventie in het kader van valpreventie. [6]
Het doel van dit onderzoek is (i) het gebruik van FRIDs, geneesmiddelen met sedatieve en anticholinerge eigenschappen alsook geneesmiddelen met risico op orthostatische hypotensie (OH) te evalueren; (ii) de incidentie van vallen te onderzoeken alsook de eigenschappen van patiënten met en zonder valincident; (iii) en het ongeschikt voorschrijven van geneesmiddelen te analyseren met focus op geneesmiddelen die ingrijpen op het centraal zenuwstelsel bij ouderen ( ≥ 65 jaar).
Setting en methode
Een retrospectieve studie werd uitgevoerd bij oudere patiënten ( ≥ 65 jaar) opgenomen op de spoedafdeling van het Universitair Ziekenhuis in Gent gedurende de periode van 1 oktober 2020 tot en met 31 januari 2021 en waarbij er een medicatie anamnese werd uitgevoerd door een ziekenhuisapotheker.
Voornaamste uitkomstmaten
Het numerieke aantal voorgeschreven FRIDs, sedatieve en anticholinerge geneesmiddelen alsook geneesmiddelen met risico op OH; Sedative Load Model (SLM) en Anticholinergic Impregnation Scale (AIS) score; incidentie van vallen; potentieel ongepast voorschrijven op basis van de STOP-NL criteria met betrekking tot een verhoogd valrisico (STOP K1 t.e.m. K5) en anticholinerge eigenschappen (STOP N1). [7]
Resultaten
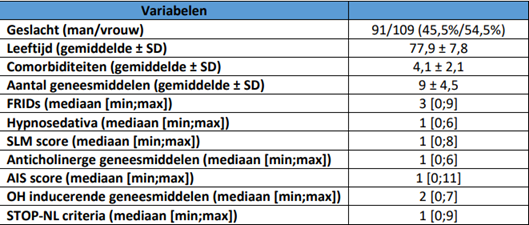
Binnen onze studiepopulatie (N = 200 patiënten) werden er 1791 geneesmiddelen geregistreerd als thuismedicatie waarvan 596 (33,3%) FRIDs met een mediane inname van 3 FRIDs per patiënt. Eén of meerdere FRIDs werden ingenomen door 90,5% van de patiënten. Een overzicht van een aantal demografische gegevens en belangrijkste uitkomstmaten wordt weergegeven in tabel 1.
Tabel 1: Overzicht van enkele demografische gegevens en belangrijkste uitkomstmaten.
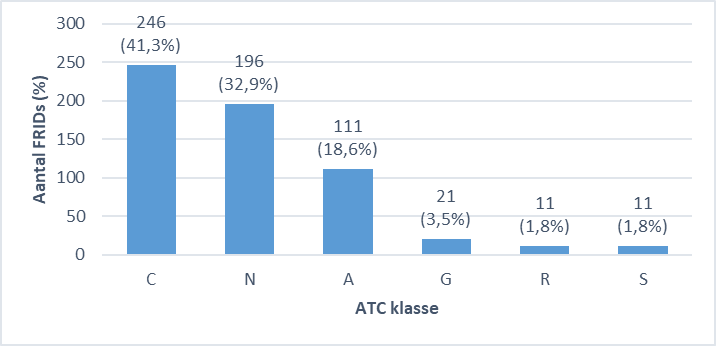
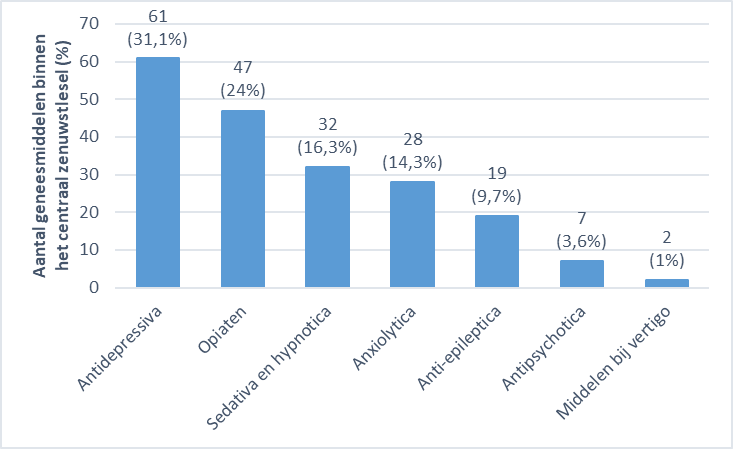
Ongeveer één derde van de FRIDs (N = 196 of 32,9%) behoorden tot de klasse van de geneesmiddelen van het centraal zenuwstelsel waarvan antidepressiva (31,1%), opiaten (24%) en hypnosedativa/anxiolytica (30,6%) het meest frequent werden voorgeschreven (grafiek 1 a en b).
Grafiek 1a: Aantal FRIDs (%) per ATC klasse (N = 596 geneesmiddelen)
Grafiek 1b: Aantal geneesmiddelen binnen het centraal zenuwstelsel (%) per subklasse
Er was een positieve associatie tussen het aantal FRIDs en het aantal geneesmiddelen bij opname, het aantal comorbiditeiten, het aantal sedatieve en anticholinerge geneesmiddelen alsook het aantal OH inducerende geneesmiddelen, de SLM en AIS score (allen p < 0,001).
Vijftig patiënten (25%) rapporteerden een valincident, recent of in het verleden. Leeftijd (p = 0,014) en geslacht (p < 0,001) waren significant verschillend tussen patiënten met en zonder valincident. Echter, er kon geen verband gevonden worden tussen vallen (heden en verleden) en FRIDs gebruik (p = 0,620), alsook SLM score (p = 0,186) en AIS score (p = 0,272). Dit kon ook niet worden waargenomen bij patiënten die omwille van een val werden opgenomen (N = 36) versus patiënten met een andere aanmelding.
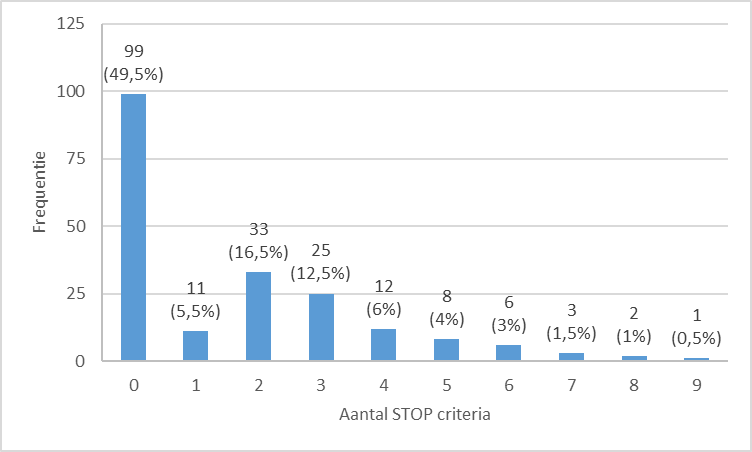
In totaal werden er 322 STOP criteria geregistreerd bij 101 (50,5%) patiënten met een mediaan van 1 STOP criterium per patiënt. Met andere woorden, 18% van het geneesmiddelengebruik kon potentieel gestopt worden o.b.v. de STOP-NL criteria m.b.t. een verhoogd valrisico (STOP K1 t.e.m. STOP K5) en anticholinerge eigenschappen (STOP N1). Een overzicht van het aantal patiënten per aantal STOP criteria wordt weergegeven in grafiek 2.
Grafiek 2: Aantal patiënten per aantal STOP criteria (N = 200 patiënten)
Binnen de klasse van geneesmiddelen die inwerken ter hoogte van het centraal zenuwstelsel was STOP K2, het gebruik van antipsychotica of antidepressiva bij een voorgeschiedenis van vallen of valneiging, het STOP criterium met de hoogste prevalentie (N = 23 of 11,5%) (tabel 2).
Tabel 2: Overzicht van de STOP criteria uit de categorie FRIDs (N = 200 patiënten)
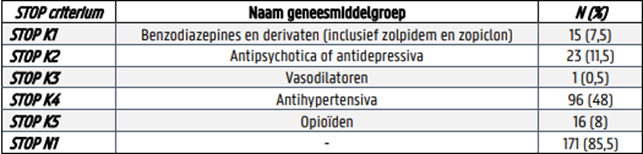
Zowel het aantal STOP criteria als het aantal patiënten met minstens één STOP criterium is groter bij patiënten met een valincident in vergelijking met patiënten zonder valincident (p < 0,001). Dit significant verschil tussen beide groepen was echter enkel te wijten aan STOP K, exclusief STOP N. Er werden meer STOP criteria geregistreerd bij patiënten die niet van thuis kwamen (WZC, psychiatrisch centrum of ander ziekenhuis) dan bij thuiswonende ouderen (p = 0,003). Ook was er een associatie tussen het aantal STOP criteria en het aantal comorbiditeiten (p < 0,001) en het aantal geneesmiddelen bij opname (p < 0,001).
Conclusie
We kunnen besluiten dat er een hoog FRIDs gebruik is bij oudere patiënten opgenomen via de spoedafdeling. Met focus op het centraal zenuwstelsel werden 196 (32,9%) FRIDs geregistreerd waarvan antidepressiva, hypnosedativa/anxiolytica en opioïden het meest werden voorgeschreven. Er was geen associatie tussen vallen en FRID gebruik; aantal sedatieve, anticholinerge en OH inducerende geneesmiddelen; SLM en AIS score. Patiënten met een valincident waren ouder dan patiënten zonder valincident en behoorden tot het vrouwelijk geslacht. Belangrijk is de positieve associatie die werd vastgesteld tussen STOP K criteria m.b.t. een verhoogd valrisico en vallen. Het zou daarom interessant zijn om in de toekomst STOP K criteria te implementeren in voorschrijfsystemen zowel in de openbare apotheek als in het ziekenhuis om zo risicopatiënten te identificeren alsook preventief acties te ondernemen (afbouw FRIDs, alternatieve therapie etc.). Dit met als doel het valrisico binnen deze populatie te reduceren in het kader van valpreventie.
Referenties
- Seppala LJ et al. Fall-Risk-Increasing Drugs: A Systematic Review and Meta-Analysis: II. Psychotropics. J Am Med Dir Assoc. 2018 Apr;19(4).
- Seppala LJ et al. EuGMS Special Interest Group on Pharmacology. EuGMS Task and Finish group on Fall-Risk-Increasing Drugs (FRIDs): Position on Knowledge Dissemination, Management, and Future Research. Drugs Aging. 2019 Apr;36(4):299-307
- Linjakumpu T. et al. A model to classify the sedative load of drugs. Int J Geriatr Psychiatry. 2003 Jun;18(6):542-4
- Briet J et al. The anticholinergic impregnation scale: Towards the elaboration of a scale adapted to prescriptions in French psychiatric settings. Therapie. 2017 Sep;72(4):427-437.
- Perlmuter LC et al. A review of the etiology, associated comorbidities, and treatment of orthostatic hypotension. Am J Ther. 2013 May-Jun;20(3):279-91
- Hart LA, Phelan EA, Yi JY, Marcum ZA, Gray SL. Use of Fall Risk-Increasing Drugs Around a Fall-Related Injury in Older Adults: A Systematic Review. J Am Geriatr Soc. 2020 Jun;68(6):1334-1343
- Nederlands Huisartsen Genootschap. (2020). STOP-NL: criteria van potentieel ongeschikte medicijnen voor oudere patiënten (> 70 jaar), versie 2020.
Bibliografie














