Snelle, moderne en veilige pijnpreventie bij het prikken van de allerkleinste patiëntjes
"Uit ons onderzoek blijkt dat deze superhandige pijnpreventie ook veilig is bij kinderen jonger dan 3.”
We moeten als zorgverleners in spoed en intensieve zorg helaas ook bij de allerjongste patiëntjes vaak pijnlijke procedures verrichten: prikken bij bloedafnames of vaccins, plaatsen van infusen, ruggenprikken, of nog veel griezeliger interventies. Hoewel er middelen bestaan om dat bij deze kwetsbare groep een stuk kindvriendelijker uit te voeren, hebben artsen en verpleegkundigen nog te weinig oog voor de pijn, angst en stress die hiermee gepaard gaan. Dat komt vaak door gebrek aan tijd en personeel, soms door vrees voor bijwerkingen, en soms door onwetendheid over moderne middelen voor pijnstilling bij kinderen.
Gelukkig werd de afgelopen jaren wel vooruitgang gemaakt in de pijnpreventie, en komen nieuwere methoden beschikbaar. Zo werd er naast de klassieke injectie voor plaatselijke verdoving ook een modernere manier ontwikkeld met crèmes - bijvoorbeeld EMLA, een mengsel van prilocaïne en lidocaïne - om de huid te verdoven vóór het uitvoeren van pijnlijke prikken en procedures. Helaas dringen deze crèmes te traag en te ondiep doorheen de bovenste hoornlaag van de huid, wat de handeling tijdrovend (één tot anderhalf uur), onvoldoende effectief en te gecompliceerd maakt.
Wat zijn de voordelen van de S-Caine Patch?
Een nieuw en sneller hulpmiddel voor plaatselijke verdoving is het aanbrengen van een S-Caine Patch. Deze pleister bevat naast medicatie (70mg lidocaïne en 70mg tetracaïne) ook een verwarmingselement dat de snelheid en diepte van indringing in de huid bevordert. Zo wordt al binnen het half uur voldoende lokale pijnstilling bereikt, blijft die verdoving 2 uur lang werken, en worden dankzij de warmte de aders beter zichtbaar, en dus vlotter aan te prikken. Het aanbrengen en verwijderen van een pleister is eenvoudiger en vermijdt de 'smeerboel' van crèmes.
Deze S-Caine patch is veilig en doeltreffend gebleken bij volwassenen en kinderen boven de drie jaar, maar werd helaas nog niet onderzocht voor de meest kwetsbare groep kinderen jonger dan drie jaar. Het doel van deze studie is om de veiligheid en haalbaarheid van het gebruik van deze pleister bij de allerjongsten te evalueren. Bij een positief resultaat kan een belangrijke groep pediatrische patiënten, alsook hun ouders en de zorgverleners zelf, daar duidelijk baat bij hebben.
Kinderen jonger dan die jaar zijn geen kleine volwassenen. Hoe gaan we te werk?
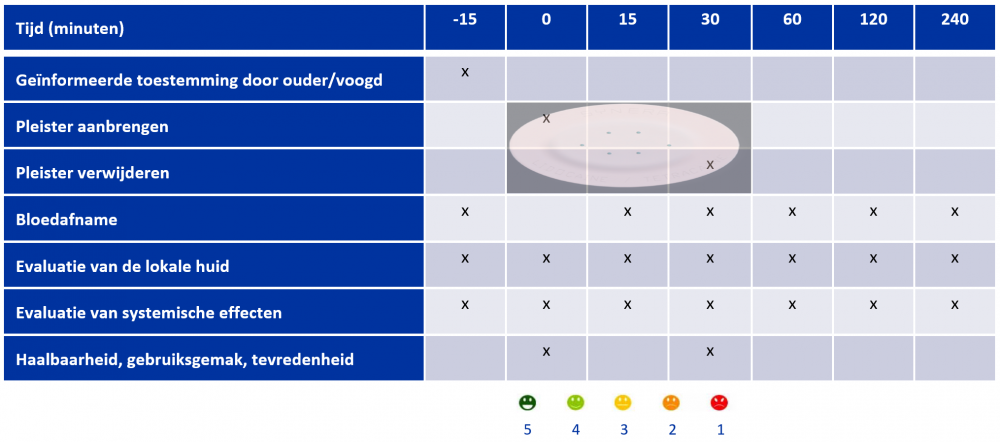
Tijdens deze prospectieve studie wordt bij alle patiënten jonger dan drie jaar die voldoen aan de inclusiecriteria (ze blijven onder monitorbewaking en ze hebben al een centrale katheter die vlot bloedafnames toelaat, aangebracht om andere redenen dan deze studie) gedurende 30 minuten één pleister gekleefd op een plaats waar normaal gezien geprikt wordt (bijvoorbeeld de elleboogplooi voor bloedafname, het dijbeen voor vaccinatie, of de onderrug voor een ruggenprik). Tegelijk worden over vier uur tijd zes bloedstalen afgenomen (zie Tabel 1).
![]()
In elk bloedstaal wordt de lidocaïne concentratie bepaald via een gevalideerde vloeistofchromatografiemethode. De veilige drempelwaarde wordt gedefinieerd als 0.100 mg/L. Dat berust op twee redenen: men weet dat bij volwassenen minstens 1 mg/L concentratie nodig is om enig effect te hebben (om hartritmestoornissen te behandelen) en dus "klinisch relevant" te zijn; en men weet dat vanaf 5 mg/L toxiciteit kan optreden (hersenschade, hartonderdrukking of hartritmestoornissen). Bovendien kan bij jonge kinderen als gevolg van verschillen met volwassenen in farmacokinetiek (zij hebben in verhouding een groter lichaamsoppervlak per lichaamsgewicht, een nog onvolgroeide lever- en nierfunctie met een andere stofwisseling, meer binding van het geneesmiddel met eiwitten, en een andere uitscheiding) die toxiciteit al bij lagere concentraties optreden. Daarom leggen we de drempel voor een "veilige concentratie" op amper 10% van de klinisch relevante waarde bij volwassenen.
Zoals beschreven in Tabel 1 worden ook lokale bijwerkingen bewaakt door beoordeling van de huid op de geplande intervallen: roodheid, verbleking, zwelling, blaarvorming, jeuk, netelroos, en pijn konden worden geregistreerd met een ernstscore tussen nul en vier. Ook mogelijke algemene bijwerkingen worden bewaakt via monitoring van hartfrequentie, hartritme, bloeddruk, lichaamstemperatuur, ademhalingsfrequentie, zuurstofsaturatie, hoeveelheid urineproductie, en bewustzijn.
We vragen de verpleegkundigen ook om een Likert-score toe te kennen aan het gebruiksgemak (aanbrengen, goed blijven kleven, en eenvoud van weghalen van de pleister) en de algemene tevredenheid (bv. was de grootte van de pleister aangepast aan het formaat van de patiënt). Deze vijfpuntsschaal drukt de mate van haalbaarheid uit, met 5=uitstekend, tot 1=zeer slecht.
Is deze pleister nu veilig en haalbaar?
In totaal werden dertig patiëntjes geïncludeerd verdeeld over drie leeftijdsgroepen (gebaseerd op praktische overwegingen en standaardprotocollen voor farmacokinetische studies): tien tussen 0-6 maand, tien tussen 6-12 maand en tien tussen 12-36 maand oud.
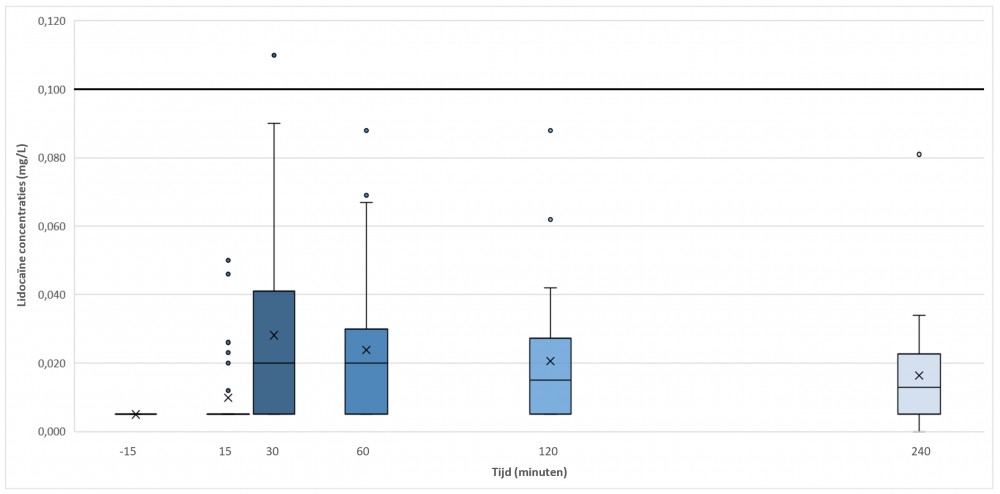
De belangrijkste resultaten met lidocaïne plasmaconcentraties over het tijdsverloop worden getoond in Tabel 2. Hierbij wordt de piekconcentratie duidelijk bereikt 30 minuten na aanbrengen van de pleister (dus wanneer de pleister dient verwijderd en het kind in principe wordt geprikt), waarna deze afneemt in de tijd. Ongeacht de leeftijd overschrijden de lidocaïne plasmaconcentraties de veilige drempel (0.100mg/L) niet, behalve bij één patiënt (Cmax 0.110 mg/L), die daar echter geen klinische gevolgen van kende. Die waarden blijven ver onder de klinisch relevante drempelconcentratie (1 mg/L), en toxische concentraties (5 mg/L) worden hoegenaamd niet bereikt.
![]()
Wel werd na 30 minuten bij iets meer dan de helft van de kinderen milde tot matige roodheid of zwelling gezien op de plaats waar de pleister zat, maar deze verdwenen bijna allemaal spontaan binnen het halfuur. Er waren geen algemene bijwerkingen.
De verpleegkundigen scoorden gemiddeld 5/5, zowel bij het aanbrengen als losmaken van de pleister.
Besluit
Kinderen jonger dan drie jaar die pijnlijke prikken of procedures moeten ondergaan zouden baat hebben bij adequate pijnverlichting, zoals de opwarmende S-Caine pleister die lidocaïne en tetracaïne bevat.
Deze studie suggereert dat het gebruik veilig blijkt, aangezien de plasma lidocaïne concentraties ver onder elke drempelwaarde blijven, en er slechts geringe en kortdurende lokale bijwerkingen worden gezien. De haalbaarheid wordt positief beoordeeld, hoewel verbeteringen aan de pleister noodzakelijk zijn wat betreft aanhechting en grootte.
Deze studie wordt op grotere schaal voortgezet om onze resultaten definitief te bevestigen.
Bibliografie
1. O'Brien L, Taddio A, Lyszkiewicz DA, Koren G. A critical review of the topical local anesthetic
amethocaine (Ametop) for pediatric pain. Paediatr Drugs. 2005;7(1):41-54.
2. Singer AJ, Taira BR, Chisena EN, Gupta N, Chipley J. Warm lidocaine/tetracaine patch versus
placebo before pediatric intravenous cannulation: a randomized controlled trial. Ann Emerg
Med. 2008;52(1):41-7.
3. Baarslag MA, Jhingoer S, Ista E, Allegaert K, Tibboel D, van Dijk M. How often do we perform
painful and stressful procedures in the paediatric intensive care unit? A prospective
observational study. Aust Crit Care. 2019;32(1):4-10.
4. Pywell A, Xyrichis A. Does topical Amethocaine cream increase first-time successful
cannulation in children compared with a eutectic mixture of local anaesthetics (EMLA)
cream? A systematic review and meta-analysis of randomised controlled trials. Emerg Med J.
2015;32(9):733-7.
5. Mondardini MC, Vasile B, Amigoni A, Baroncini S, Conio A, Mantovani A, et al. Update of
recommendations for Analgosedation in pediatric intensive care unit. Minerva Anestesiol.
2014;80(9):1018-29.
6. Zempsky WT, Cravero JP, American Academy of Pediatrics Committee on Pediatric
Emergency M, Section on A, Pain M. Relief of pain and anxiety in pediatric patients in
emergency medical systems. Pediatrics. 2004;114(5):1348-56.
7. Sethna NF, Verghese ST, Hannallah RS, Solodiuk JC, Zurakowski D, Berde CB. A randomized
controlled trial to evaluate S-Caine patch for reducing pain associated with vascular access in
children. Anesthesiology. 2005;102(2):403-8.
8. Tadicherla S, Berman B. Percutaneous dermal drug delivery for local pain control. Ther Clin
Risk Manag. 2006;2(1):99-113.
9. Croxtall JD. Lidocaine/tetracaine medicated plaster: in minor dermatological and needle
puncture procedures. Drugs. 2010;70(16):2113-20.
10. Caltagirone R, Raghavan VR, Adelgais K, Roosevelt GE. A Randomized Double Blind Trial of
Needle-free Injected Lidocaine Versus Topical Anesthesia for Infant Lumbar Puncture. Acad
Emerg Med. 2018;25(3):310-6.
11. Friedman PM, Fogelman JP, Nouri K, Levine VJ, Ashinoff R. Comparative study of the efficacy
of four topical anesthetics. Dermatol Surg. 1999;25(12):950-4.
12. Marriott TB, Charney MR, Stanworth S. Effects of application durations and heat on the
pharmacokinetic properties of drug delivered by a lidocaine/tetracaine patch: a randomized,
open-label, controlled study in healthy volunteers. Clin Ther. 2012;34(10):2174-83.
13. Ruetzler K, Sima B, Mayer L, Golescu A, Dunkler D, Jaeger W, et al. Lidocaine/tetracaine patch
(Rapydan) for topical anaesthesia before arterial access: a double-blind, randomized trial. Br J
Anaesth. 2012;109(5):790-6.
14. Hull Wade M. Heat-Enhanced Transdermal Drug Delivery: A Survey Paper. The Journal Of
Applied Research. 2002;2:7.
15. Sawyer J, Febbraro S, Masud S, Ashburn MA, Campbell JC. Heated lidocaine/tetracaine patch
(Synera, Rapydan) compared with lidocaine/prilocaine cream (EMLA) for topical anaesthesia
before vascular access. Br J Anaesth. 2009;102(2):210-5.
16. Wallace MS, Kopecky EA, Ma T, Brophy F, Campbell JC. Evaluation of the depth and duration
of anesthesia from heated lidocaine/tetracaine (Synera) patches compared with placebo
patches applied to healthy adult volunteers. Reg Anesth Pain Med. 2010;35(6):507-13.
17. Shomaker TS, Zhang J, Love G, Basta S, Ashburn MA. Evaluating skin anesthesia after
administration of a local anesthetic system consisting of an S-Caine patch and a controlled
heat-aided drug delivery (CHADD) patch in volunteers. Clin J Pain. 2000;16(3):200-4.
18. Curry SE, Finkel JC. Use of the Synera patch for local anesthesia before vascular access
procedures: a randomized, double-blind, placebo-controlled study. Pain Med. 2007;8(6):497-
502.
19. Cozzi G, Borrometi F, Benini F, Neri E, Rusalen F, Celentano L, et al. First-time success with
needle procedures was higher with a warm lidocaine and tetracaine patch than an eutectic
mixture of lidocaine and prilocaine cream. Acta Paediatr. 2017;106(5):773-8.
20. EuroceptInternational. SmPC Rapydan medicated path: Symmary of Product Characteristics
2011 [Available from:
https://docetp.mpa.se/LMF/Rapydan%20medicated%20plaster%20ENG%20SmPC_09…
801760fd.pdf.
21. Curtis LA, Dolan TS, Seibert HE. Are one or two dangerous? Lidocaine and topical anesthetic
exposures in children. J Emerg Med. 2009;37(1):32-9.
22. Highlights of prescribing information: SyneraR (lidocaine and tetracaine) Topical Patch 2005
[Available from:
https://www.accessdata.fda.gov/drugsatfda_docs/label/2014/021623s015s01….
23. FarmacotherapeutischKompas. Eigenschappen van lidocaine/tetracaine preparaat:
ZorginstituutNederland; [Available from:
https://www.farmacotherapeutischkompas.nl/bladeren/preparaatteksten/l/l…
aine.
24. Leopold A, Wilson S, Weaver JS, Moursi AM. Pharmacokinetics of lidocaine delivered from a
transmucosal patch in children. Anesth Prog. 2002;49(3):82-7.
25. Parker JF, Vats A, Bauer G. EMLA toxicity after application for allergy skin testing. Pediatrics.
2004;113(2):410-1.
26. ThoracicKey. Clinical Pharmacology of Antiarrhythmic Drugs 2019 [Available from:
https://thoracickey.com/clinical-pharmacology-of-antiarrhythmic-drugs/.
27. Gieling E, Besemer, F., Kramers, C. Toxicologie behandelinformatie Lidocaine 2013 [Available
from: https://toxicologie.org/lidocaine/.
28. Spray A, Siegfried E. Dermatologic toxicology in children. Pediatr Ann. 2001;30(4):197-202.
29. Fernandez E, Perez R, Hernandez A, Tejada P, Arteta M, Ramos JT. Factors and Mechanisms
for Pharmacokinetic Differences between Pediatric Population and Adults. Pharmaceutics.
2011;3(1):53-72.
30. Wilder RT. Local anesthetics for the pediatric patient. Pediatr Clin North Am. 2000;47(3):545-
58.
31. Maulidi H, McNair C, Seller N, Kirsh J, Bradley TJ, Greenway SC, et al. Arrhythmia associated
with tetracaine in an extremely low birth weight premature infant. Pediatrics.
2012;130(6):e1704-7.
32. Jain A, Rutter N. Local anaesthetic effect of topical amethocaine gel in neonates: randomised
controlled trial. Arch Dis Child Fetal Neonatal Ed. 2000;82(1):F42-5.
33. Willatts DG, Reynolds F. Comparison of the vasoactivity of amide and ester local
anaesthetics. An intradermal study. Br J Anaesth. 1985;57(10):1006-11.
34. Lawson RA, Smart NG, Gudgeon AC, Morton NS. Evaluation of an amethocaine gel
preparation for percutaneous analgesia before venous cannulation in children. Br J Anaesth.
1995;75(3):282-5.
35. Arrowsmith J, Campbell C. A comparison of local anaesthetics for venepuncture. Arch Dis
Child. 2000;82(4):309-10.
36. Alexander J, Manno M. Underuse of analgesia in very young pediatric patients with isolated
painful injuries. Ann Emerg Med. 2003;41(5):617-22.
37. iProva. Pijnprotocol PICU (Versie 1) 2017 [
38. Arendts G, Stevens M, Fry M. Topical anaesthesia and intravenous cannulation success in
paediatric patients: a randomized double-blind trial. Br J Anaesth. 2008;100(4):521-4.
39. Lander JA, Weltman BJ, So SS. EMLA and amethocaine for reduction of children's pain
associated with needle insertion. Cochrane Database Syst Rev. 2006(3):CD004236.
40. van Kan HJ, Egberts AC, Rijnvos WP, ter Pelkwijk NJ, Lenderink AW. Tetracaine versus
lidocaine-prilocaine for preventing venipuncture-induced pain in children. Am J Health Syst
Pharm. 1997;54(4):388-92.
41. Newbury C, Herd DW. Amethocaine versus EMLA for successful intravenous cannulation in a
children's emergency department: a randomised controlled study. Emerg Med J.
2009;26(7):487-91.
42. Leaflet Rapydan. 2013.
43. CommitteeforMedicinalProductsforHumanUse(CHMP). Reflection paper on the use of
methyl- and propylparaben as excipients in human medicinal products for oral use 2015
[Available from: https://www.ema.europa.eu/en/documents/scientific‐guideline/reflectionpaper‐
use‐methylpropylparaben‐excipients‐human‐medicinal‐products‐oral‐use_en.pdf.
44. Sandby-Møller J, Poulsen T, Wulf HC. Epidermal thickness at different body sites: relationship
to age, gender, pigmentation, blood content, skin type and smoking habits. Acta Derm
Venereol. 2003;83(6):410-3.
45. Chik Z, Lee TD, Holt DW, Johnston A, Tucker AT. Validation of high-performance liquid
chromatographic-mass spectrometric method for the analysis of lidocaine in human plasma. J
Chromatogr Sci. 2006;44(5):262-5.
46. Sullivan GM, Artino AR, Jr. Analyzing and interpreting data from likert-type scales. J Grad Med
Educ. 2013;5(4):541-2.
47. Masud S, Wasnich RD, Ruckle JL, Garland WT, Halpern SW, Mee-Lee D, et al. Contribution of a
heating element to topical anesthesia patch efficacy prior to vascular access: results from
two randomized, double-blind studies. J Pain Symptom Manage. 2010;40(4):510-9.
48. Sreejayan N, Marone PA, Lau FC, Yasmin T, Bagchi M, Bagchi D. Safety and toxicological
evaluation of a novel chromium(III) dinicocysteinate complex. Toxicol Mech Methods.
2010;20(6):321-33.
49. Meguerdichian MJ, Clapper TC. The Broselow tape as an effective medication dosing
instrument: a review of the literature. J Pediatr Nurs. 2012;27(4):416-20.
50. Roelants M, Hauspie R KH. Brussel LAVU, (ed.). Vlaamse Groeicurven 2004. Unknown, 2009.
51. Qin WW, Jiao Z, Zhong MK, Shi XJ, Zhang J, Li ZD, et al. Simultaneous determination of
procaine, lidocaine, ropivacaine, tetracaine and bupivacaine in human plasma by highperformance
liquid chromatography. J Chromatogr B Analyt Technol Biomed Life Sci.
2010;878(15-16):1185-9.
52. Campbell BJ, Rowbotham M, Davies PS, Jacob P, 3rd, Benowitz NL. Systemic absorption of
topical lidocaine in normal volunteers, patients with post-herpetic neuralgia, and patients
with acute herpes zoster. J Pharm Sci. 2002;91(5):1343-50.
53. Hino Y, Ikeda N, Kudo K, Tsuji A. Sensitive and selective determination of tetracaine and its
metabolite in human samples by gas chromatography-mass spectrometry. J Anal Toxicol.
2000;24(3):165-9.










